全面放开二孩会出现哪些社会现象?
田吉顺, 新书《医生是怎么看病的》7月上市
从 2013 年底单独政策放开,已经明显感受到之后高危妊娠的发生在显著增高。而如果结合年龄构成的变化,以及 2014 年公布的 54%剖宫产率,仅从一个专科医生的角度,可以稍作一下展望。
首先要明确一个概念,开放二胎后的“再生育”,和普通的生二胎还是有所区别的。一般的生二胎,通常在生第一胎的时候就已经有所打算了; 而“再生育”,则很多是本来已经放弃生育的女性,对于生育计划的再次规划。因此,这样的“再生育”,给第二胎的孕产过程带来更大的风险。
比如三年多前我在回答 中国孕妇剖腹产率超警戒线三倍,是否说明医院唯利是图?为什么? 时就提到,中国畸高的剖宫产率,和计划生育政策脱不了干系。
剖宫产的影响,主要是在产妇身上,而且随着手术技术的发展,更多影响是远期的,就是说是对下一次生育的影响,比方说疤痕子宫的破裂、前置胎盘、疤痕妊娠等等。在一胎政策的影响下,每个家庭对于这个唯一的宝宝都很看重,很多妈妈都是抱着宁可我受苦,也要宝宝好的心态来生孩子的,觉得我肚子上挨一刀没事,万一生的时候孩子缺氧就麻烦了;而且反正就生一个,下一胎的不良影响就根本不用考虑了。在这种心态的驱使下,很多人铁了心要剖宫产,根本听不进医生的劝告,也就很好理解了。我之所以说这个原因最重要,是因为一方面,这是我们国家特有的,要讨论我们国家高剖腹产率的问题,就不能绕开这一点;另一方面,这个原因可以几乎把前面的几个原因都包含进去:因为每个家庭只能生一个,所以就特别强调良辰吉日;因为剖宫产的主要影响在产妇而且多是远期影响,而中国的很多产妇估计这辈子就生这一回了,那么中国的医生在评估风险的时候对剖宫产的风险评估就会下调,从而提高了剖宫产率。这一条国策,左右了医患双方的决策,所以我说, 这几乎是中国高剖宫产率最重要的原因 ! 2014 年最新的国内剖宫产率是 54%,就是有超过一半的女性,生孩子的方式是剖宫产,部分地区达到了 72%。这其中,全国范围内因为产妇要求而进行的无指征剖宫产占了 25%,最高的医院达到了 50%。这很大程度上是源于没有生二胎的打算。现在,政策放开了,重新规划了,我们将要面临什么?
非独夫妇的年龄结构明显偏大,集中在 35-45 岁之间。这是一个可怕的年龄结构。
在医学上,超过 35 岁的孕妇,被称为高龄孕妇。
无论你的身体多么健康,只要年龄超过 35 这么一条,就可以被划分到高危孕产妇的行列!
之所以这么划分,是因为超过 35 岁怀孕,无论是孕产妇还是胎儿,各方面风险都明显增高。
比如说不孕。
据统计,35 岁女性的生育能力只有 25 岁女性的一半,而 40 岁时又只有 35 岁时的一半。因此,可以想见,当这批重新进行生育规划的高龄女性准备怀孕时,她们最先遇到的可能就是不孕的问题。 所以,各个医院的不孕不育科可能要迎来一个高峰。 同时,妇产科一直以来都是混乱的医疗市场的重灾区,很多不了解情况的人吃亏上当( 当你遇到这些情况,请提高警惕 – 太医来了 – 知乎专栏 )。因此, 和不孕不育相关的医疗市场乱象,也需要相关政府部门尽早部署整治,否则恐怕将有更多的家庭落入陷阱。
除了不孕,还有胎儿畸形的问题也不容忽视。
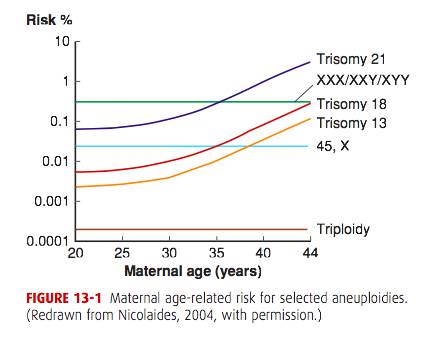
这是最常见的几种染色体异常发病率和年龄的关系,你会发现,大约在 35 岁的时候,斜率陡然升高。据统计,仅仅 21 三体综合症这一种畸形,45 岁女性怀孕的发病率就达到了 5%。
所以,当你穿上防辐射服,精心挑选各种绿色食品,尽可能避免各种药物的时候,可能没有注意到,你的年龄已经使你的胎儿畸形率升高了。
因此,可以预计对于胎儿畸形的各种筛查和诊断检查,将会非常火爆。比如最近刚刚规范化过的孕妇无创基因检查。同样, 既然是一个巨大的市场,那么就要留意市场中的乱象。因为这是和下一代健康息息相关的,每年几百万上千万的基数,1%的差池,可能都要付出巨大的代价。
除了畸形,还有一些和胎儿相关的并发症风险也会增高。
比如流产、早产、宫内生长受限,甚至宫内死亡。
据统计,30-34 岁的早产风险大约 4.5%,而 35-39 岁则达到 5.6%,超过 40 岁,早产风险为 6.8%。而早产儿,以及宫内发育迟缓的新生儿的出生,其日后发育存在缺陷的风险大大增高,这就需要社会加大对于儿童康复以及生理缺陷人群的保障。 也就是说,我们在追求开放二胎之后的人口红利的同时,也应该做好准备,为那些随之而来的保障做好安排。 要知道,以这样的人口年龄结构,生理缺陷人口数量的增加几乎是必然的。
除了胎儿的问题,孕产妇相应风险也在升高。
这是孕产期常见并发症的发病风险,超过 35 岁,都是达到最高值。同时,再加上前面提到的之前的高剖宫产率, 可以想见,今后一段时期以内,病理产科的发生会显著增高,产后大出血、栓塞、高血压疾病的严重并发症,恐怕将更多的见诸报端。以目前紧张的医患关系,当孕产这一生理过程承受了更多病理性风险时,不知道医生承受压力的那根弦还能再绷多久。
目前新建了不少妇产科医院,不少民营医院首先进军的也是妇产科领域。这就造成了孕产妇的分流,民营医院或者新建医院,不愿接收太重的病人,于是 疑难危重孕产妇更加集中 到了一些三甲大医院。
我曾经统计了我们医院上半年剖宫产的构成比,发现胎位异常而去剖宫产的比例在下降,这部分患者被分流到了其他医院;而多胎妊娠、前置胎盘的患者比例,在直线上升,这些都是产后大出血的高危病人。
比如前置胎盘,是一种非常严重的产科并发症,因为胎盘附着位置的异常,很容易出现孕期或者产后的大出血。据统计,前置胎盘孕产妇的 死亡率 较普通孕产妇增加 3 倍,因产后出血而死亡的孕妇产妇中,前置胎盘占了 17%。而前置胎盘的高危因素中,高龄和曾经做过剖宫产手术,都是非常重要的因素。(下图的红色折线就是前置胎盘)
而我统计的我们医院前置胎盘患者,占了全部剖宫产患者的将近 9%,从绝对数量上看,平均每天至少 1 个前置胎盘的患者进行手术。
当前置胎盘又遭遇之前曾做过剖宫产手术,那么这个危险系数再度飚高,在临床上被称为“凶险性前置胎盘”。这类患者几乎都要面临早产,平均分娩孕周不到 34 周,超过七成的人因为大出血而需要输血,膀胱损伤比例超过三成,ICU(重症监护室)入住比例在 30%-70%。
高龄女性发生前置胎盘的风险将近 1%,当这个风险乘以一个庞大的基数,再加上有一半以上经产女性做过剖宫产,我不敢想象将来会是怎样的一幅画面。
因此,随着二胎政策的放开,医务人员的压力和风险都明显升高了。
单独二胎政策是 2013 年底放开的,我们医院去年下半年产科分娩量,和 2011 年全年基本相当,而且疑难危重比例在升高。去年最忙的一段时间里,医生和助产士都经历了几乎让人崩溃的节奏。一个助产士一个后夜班从 0 点到 8 点,八个小时平均要接生 6-10 个,最多的 8 个小时接生 14 个。产房给助产士准备了一次性内裤,以备汗水湿透了更换,但是大家没有时间换!你能想象一下裹着衣服被汗水浸泡八个小时不能休息是什么感觉吗?她们很多人下班的时候,腰都是僵住的。
目前国内助产士缺口至少 20 万人,再联想到之前儿科医生的严重缺口,所以, 二胎政策开放,不知道我们有没有足够的医务人员去应对?如果没有足够的医务人员储备,孕产妇和新生儿的健康保障从哪里来?
就不要再强调让医务人员发扬不怕苦的精神了,我觉得让医务人员发扬不怕苦的精神,就是让患者发扬不怕死的精神。因为人员配备不足,而造成的和健康相关的严重不良事件一旦增多,它所带来的不确定性,恐怕就不是单纯的医疗问题了。
查看知乎原文
本文由自动聚合程序取自网络,内容和观点不代表数字时代立场
请在这里下载最新版Lantern 2.0,翻墙快速易用小巧安全。